着床前診断:PGT-A(Preimplantation genetic testing for aneuploidy)および PGT-SR(Preimplantation genetic testing for structural rearrangement)とは
PGT-A(Preimplantation genetic testing for aneuploidy)とは、体外受精、採卵によって得られた胚の染色体数を調べる検査です。PGT-SRは、特定の染色体間でおこる染色体の構造異常を検査します。移植を行うより前(着床前)に行うため、着床前診断と呼ばれています。胚の検査であって、着床の検査ではありません。
日本では、対象者は限定されており希望次第で全員に行える検査ではありません。
当院は、<日本産婦人科学会>から承認を受けています。
また、自費診療のみ対象となり、保険診療との併用はできません。
*PGT-A、PGT-SRの詳細について、動画をご用意しております。ご希望の方は、こちらよりお申込みください*
着床前診断の種類
PGT-A / Preimplantation Genetic Testing for aneuploidy
胚の染色体の数を調べる検査です。染色体数に過不足がある胚を異数性胚と呼び、反復胚移植不成功や流産の原因とされています。
全ての方が受けられるわけではありません。別記載の対象となる方の欄をご参照ください。ご希望の方はご受診の際に、診察室で担当医にご相談ください。
PGT-SR/Preimplantation Genetic Testing for Structural Rearrangement
特定の染⾊体間で起こる染⾊体の構造異常を検査し、胚移植後の流産のリスクの低下をめざします。
全ての方が受けられるわけではありませんのでご希望の方はご受診の際に、診察室で担当医にご相談ください。
PGT-M/Preimplantation Genetic Testing for Monogenic diseases
重篤な遺伝性疾患を対象とした着床前遺伝学的検査となります。当院では行っておりません。
対象者
PGT-A対象者は、
① 反復ART不成功(胚移植で2回以上臨床的妊娠が成立していない方)
② 反復流産(臨床的流産を2回以上反復している方)
PGT-SR対象者は
①染色体構造異常(ご夫婦のいずれかにリプロダクションに影響する染色体構造異常を有する方)
となっておりますが除外項目に該当する場合は検査できません。
詳しくは医師の診察時にご相談ください。
検査をご希望の方はカウンセリングを受けていただくことが必須条件となっております。
検査の流れ
① 外来で相談
② 反復流産の場合、習慣流産検査が必要になります。習慣流産の専門家を紹介させていただきます。
必要に応じて夫婦の染色体検査をお受けいただきます。
③PGT-SRの場合は、事前カウンセリングが必要となります。
④ 採卵誘発、採卵及びPGT-Aを行います
⑤結果外交(カウンセリング)
※ カウンセリングについては、藤田保健医科大学病院 臨床遺伝科 コーディネーターの遠隔遺伝カウンセリングを受けることができます。
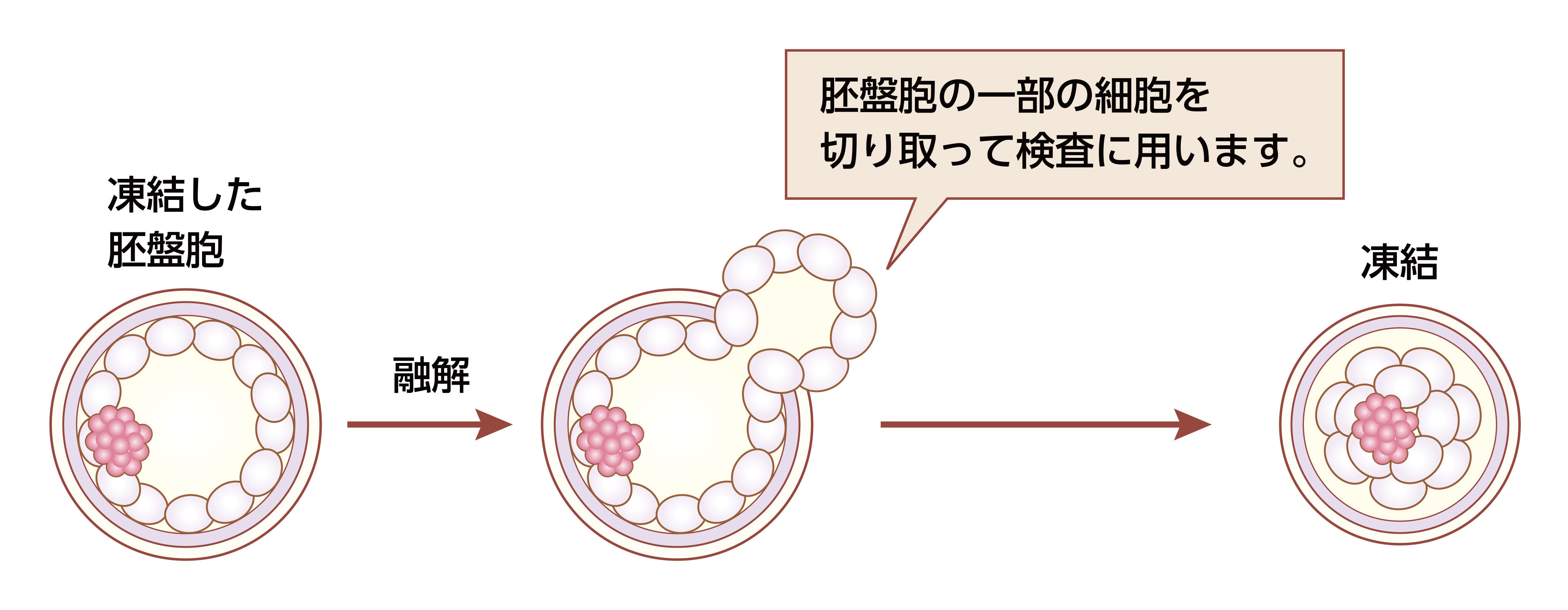
検査方法
胚盤胞の外側の部分(栄養外細胞)から切り取った細胞を用いて染色体数の数を評価する検査です。
次世代シーケンサー(Next Generation Sequencer:NGS)により従来の手法より迅速な網羅的ゲノム解析が可能となりました。この手法を用いての染色体の数、構造を検査します。
メリット
移植前に胚の染色体数、構造を評価し、もし異数性の胚盤胞があった場合には、その胚を移植しないという選択ができます。結果として流産のリスクが減ることが期待されます。
流産のリスクが減ることにより、流産に伴う精神的・身体的苦痛を回避できる可能性があります。
また、妊娠・出産の可能性の低い移植を減らせる可能性があります。
デメリット
検査のために胚の細胞を採取しますので、胚にダメージを与える可能性があります。その胚へのダメージより移植できなくなる可能性があります。ダメージにより妊娠率が低下するか、どのようなデメリットがあるかはまだわかっていない部分もあります。(現時点で胚への安全性は問題ないと考えられています。)
また検査には必ず胚盤胞まで培養する必要があるため、初期胚移植はできません。
全て異数性胚の場合は、移植に進めない方もいらっしゃいます。
検査結果が届くまで3~4週間程度、時間がかかります。
検査費用
胚生検(33,000円)+NGS検査費用(77,000円)がかかります。(胚盤胞1個あたり110,000円)。
複数の胚盤胞がある場合はその分の個数代金がかかります。別途、融解、凍結代がかかります。
| 胚盤胞PGT-A検査 (胚盤胞1個あたり) | 胚生検 + NGS検査費用 | 110,000円 |
| 藤田保健大学臨床遺伝科 | 初回 | 11,000円 |
| 遠隔遺伝カウンセリング | 1時間半以上30分ごとに | 3,300円 |
| 2回目以降 | 5,500円 | |
| 1時間以上30分ごとに | 3,300円 |
その他留意点
検査をしても、着床因子など、その他の理由で流産する場合があります。検査する栄養外細胞は、将来「胎盤」になる部分です。胎児(赤ちゃん)の細胞自体を検査しているわけではないので、検査精度は100%ではありません。異常ではないのに数的異常ありと判定がでることもあります。逆に数的異常があるのに移植可能と判定される場合があります。偽陰性、偽陽性の可能性は0.5〜1%程度と言われております。染色体正数胚を移植場合、妊娠率が約70%、流産率が約10%程度と言われております。
着床前診断に関するよくある質問
<< 日本でのPGT-A/-SRに関する報告>>
日本産科婦人科学会では2016年からパイロット試験を開始し、2019年にその結果を報告しました(Takeshi Sato et al. Hum Reprod.2019.)。そして、このパイロット試験を経て、これに続く形で2022年8月まで特別臨床研究という形でPGT-A/-SRは実施されていました。
下記は2019年に発表されたデータになります。
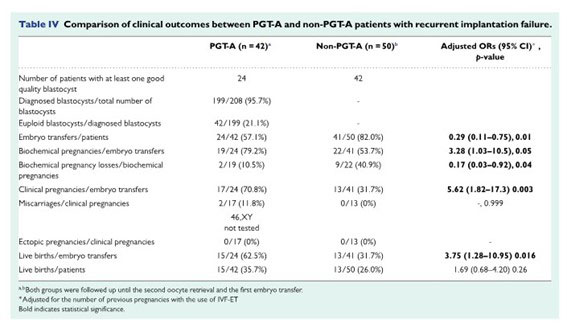
Takeshi Sato et al. Hum Reprod.2019.
PGT-A 群 42 人、対象群 50 人。
移植当たりの臨床妊娠率は 、PGT-A 群:70.8%でPGT-Aを行っていない群:31.7%に比べて有意に高かった。
妊娠辺りの流産率に有意差は無かった。
移植当たりの出産率は、PGT-A群で有意に高かった。
患者当たりの出産率に有意差はなかった。
ということになります。
デメリット
検査のために胚の細胞を採取しますので、胚にダメージを与える可能性があります。そのダメージより妊娠率が低下するか、どのようなデメリットがあるか否かはまだわかっていない部分も多いです。(現時点で胚への安全性は問題ないと考えられています。)
また、胚へのダメージにより移植できなくなる可能性があります。
得られた胚盤胞が全て異数性胚の場合は、なかなか移植に進めず、精神的にストレスがかかる方もいらっしゃると予想されます。
検査結果が届くまで3-4週間程度、時間がかかります。
【留意点】
検査精度が100%ではないため、異常ではないのに数的異常ありと判定され、本来であれば移植されたはずの胚が移植に用いられない場合も考えられます(偽陽性)。
また、数的異常があるのに移植可能と判定され移植に用いられる可能性も考えられます(偽陰性)。
着床前診断は出生前診断とは違い妊娠前に行う検査です。
着床前診断は、体外受精を行い胚盤胞になった胚に対して行います。染色体や遺伝子の検査を行い胚の評価を行います。
それに対して、出生前診断は妊娠後に行う検査です。
妊娠中に実施される胎児の発育や異常の有無などを調べる検査を行い、その検査結果をもとに、医師が行う診断のことを言います。
出生前検査は、様々な検査を包括した名称で広い意味では、通常の妊婦健診で行われる超音波(エコー)検査や胎児心拍数モニタリングなどを使った診断も出生前診断に含まれます。
その他、血液や羊水などを採取して行われる検査があり、こちらは染色体異常を調べる検査になります。
監修医師情報
| 専門 |
日本産科婦人科学会産婦人科専門医 日本産科婦人科学会産婦人科指導医 日本生殖医学会生殖医療専門医 生殖・内分泌 子宮内膜症 子宮腺筋症 着床 |
|---|
お子さんが欲しいという希望や、なかなかできないという悩みに、少しでも手助けできるよう心がけています。
是非、いらっしゃって下さい。
| 2006年 | 東京大学医学部医学科(理科3類)卒業 |
|---|---|
| 2007年 | 焼津市立総合病院 |
| 2009年 | 東京大学医学部附属病院 |
| 2010年 | 焼津市立総合病院 |
| 2011年 | 河北総合病院 |
| 2012年 | 東京大学大学院医学系研究科生殖・発達・加齢医学専攻博士課程 |
| 2015年 | 日本学術振興会特別研究員 DC 着床関連の研究に従事 |
| 2016年 | 大学院博士課程卒業 医学博士 |
| 2016年 | 日本学術振興会特別研究員 PD |
| 2017年 | 東京大学医学部附属病院 助教 |
| 2019年 | 東京大学医学部付属病院 生殖グループ 総ハウプト |
| 2020年 | 松本レディースクリニック/リプロダクションオフィス 常勤医師 |
| 2021年 | 松本レディースリプロダクションオフィス 院長 |
| 専門 |
日本産科婦人科学会産婦人科専門医 生殖・内分泌 着床 |
|---|
受診や治療自体がストレスにならないように心がけています。
なかなか授かれない状況で不安や悩みが多い方もいらっしゃると思います。
心折れずに次の一歩を踏み出し続けましょう。
お二人がゴールにたどり着けるように精一杯サポートさせていただきます。
| 2011年 | 東京大学医学部医学科(理科3類)卒業 |
|---|---|
| 2011年 | 東京大学医学部付属病院 |
| 2013年 | 焼津市立総合病院 |
| 2018年 | 松本レディースクリニック/リプロダクションオフィス 非常勤医師 |
| 2020年 | 同 常勤医師 |
| 2021年 | 松本レディースリプロダクションオフィス 副院長 |




