2022年4月から、今まで自費であった人工授精や体外受精(顕微授精)が保険適用となり、費用面でのハードルが大きく下がりました。ただ、現実的にどの程度の費用がかかるのかイメージがわかず不安に思い、治療に踏み出せない方もいらっしゃるでしょう。外来診療でも費用面での不安は多く聞かれますし、実際の費用感をお話しすると「思ったより踏み出せそう」「早く始めればよかった」などの声もあります。
今回は不妊治療が保険適用となり、どれくらい費用が変わったのか具体的な解説や、さらに費用の負担を軽減する医療制度、妊娠確率を上げる方法まで解説していきます。
目次
不妊治療の保険適用の条件
2022年4月から、これまで自費であった人工授精、体外受精(顕微授精)が保険適用となりました。このため患者さんの費用負担は軽減されたと言えます。ただし、保険適応で体外受精(顕微授精)を行うには下記の通り条件があります。
① 対象年齢:治療開始時の妻の年齢が43歳未満(男性側には年齢の上限は設けられていません)
② 回数:40歳未満6回まで/40歳以上43歳未満3回まで(胚移植1回の回数をカウントします。採卵の回数は上限がありません。また、2人目の治療の際は回数がリセットされます。)
③ 婚姻関係:法的な婚姻関係あるいは事実婚関係(同一世帯に住んでいる、子供を認知予定、配偶者無し)にある。
43歳以上であったり、制限の回数を超えた分は保険適用とならず、自費診療になります。
不妊治療が保険適用されると、費用はどのくらい安くなる?
それでは、実際に不妊治療が保険適用になると費用がどのくらい変わるのでしょうか。
①人工授精 自費:3万円前後→保険:1万円前後

排卵する可能性の高い日(途中まではタイミング法と同じ流れです)に精液を採取して病院に持参し、精子を遠心分離して子宮内に注入します。タイミングよりも精子が移動する距離が短くなるため、軽度の男性因子がある方や性交障害がありタイミングが取れない方に効果がある可能性があります。
メリット:不妊原因によってはタイミング法より妊娠率が高くなる。
デメリット:劇的な妊娠率の上昇は見込めない。人工授精当日に時間を作る必要がある。(男性の場合は自宅採精であれば当日朝採取できること、女性の場合は病院の指定した時間から処置に2-3時間程度必要)
②体外受精 自費:約30-100万円→保険:10-30万円(採卵~移植まで1回あたり)

体外受精とは、女性の卵子を取り出し、パートナーの精子と受精させ、受精卵を培養して、発育した胚を子宮に戻して着床を促す治療です。
このように体の外で受精を行うので体外受精といいます。
大まかな流れは下記のようになります。
A) 卵巣刺激:内服薬や注射を使用し、複数の卵子を育てます。
B) 採卵:卵巣に針を刺して卵子を採取します。(一般的には膣から針を刺します)
C) 受精:精子の数や運動率に問題のない方は体外受精(ふりかけ法、シャーレの中に採取した卵子と調整した精子を置き、自然な受精を期待する)、精子に問題がある方は顕微授精(針で卵子の中に精子を直接注入する)を行い、受精させます。
D) 胚培養:受精した受精卵を培養器の中で育てます。
E) 胚凍結:受精後3日目、あるいは5・6日目の時点で良好に育った胚を凍結します。
F) 胚移植:凍結した胚を融解し、子宮の中に戻します。
上記が一般的な流れですが、排卵誘発をせず卵子の自然の発育を待ち採卵、その周期に胚を移植する(卵巣刺激せず胚凍結もしない)「自然周期」と呼ばれる方法もあります。
メリット:高い妊娠率が期待できる。胚が複数凍結できた場合、2人目以降の治療でも凍結ができた年齢の妊娠率が期待できる。
デメリット:通院回数が多くなりやすい。人工授精に比べ費用が高額。
それでは、実際の費用を見てみましょう。
A) 採卵周期:約80,000-200,000円
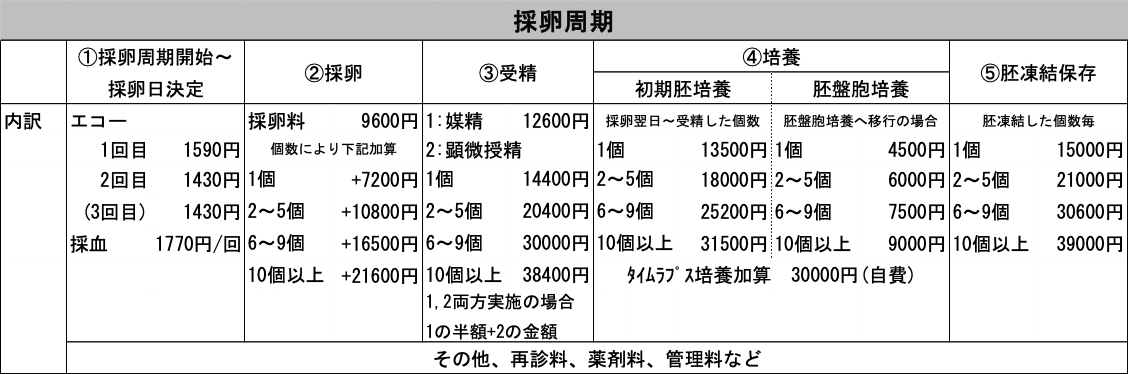
①採卵周期開始-採卵日決定
通常は生理が始まると採卵周期が始まります。およそ10-14日間で3回程度通院し、超音波と採血で卵胞の発育を見ながら採卵日を決定します。
②採卵
採卵当日はベースとして採卵料がかかります。採れた個数により、料金が加算されます。
③受精
精子と卵子を受精させる費用です。媒精にはふりかけ法と顕微授精があります。顕微授精は個数に応じて料金が変わります。
④培養
受精卵を育てる料金です。採卵翌日から受精した個数に応じて料金が異なります。初期胚は3日までの培養、胚盤胞は5,6日目まで培養した場合の料金です。
⑤胚凍結保存
初期胚、あるいは胚盤胞として凍結した個数に応じてかかる料金です。
*凍結した胚を残した状態で再度の採卵は保険適応になりません(受精卵を貯めることはできません。)
*将来使用する目的(すぐの移植は考えていないが、何年か後の妊娠を見据えて凍結しておきたいなど)の採卵は保険適応になりません。
B) 移植周期:約45,000円-50,000円
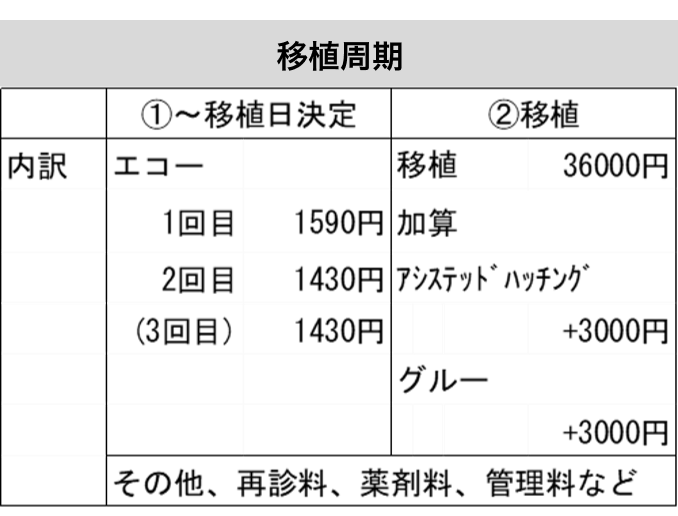
① 移植日決定まで
生理開始日から1-3回程度受診し、移植の日程を決めます。
② 胚移植
受精卵を子宮内に戻します。アシステッドハッチング、グルーなどのオプションが選択できます。(該当される方のみ)
*採卵、移植いずれの周期でも上記に追加して薬剤費や再診料、管理料などが必要となります。使用する薬剤の種類や量は個人や周期によって変わります。
次に、パターン別に実際のモデルケースを見てみましょう。
薬剤費、管理料、再診料等は含めておりません。下記の料金に加えて、通院回数や使用薬剤に応じた費用がかかります。
モデルケース①:採卵8個+凍結4個+融解胚移植1個
採卵(8個採卵して5個を胚盤胞作成目的として培養、4個が胚盤胞まで発育し凍結)
融解胚移植1個

モデルケース②:採卵15個+凍結8個+融解胚移植1個
採卵(15個採卵して12個を胚盤胞作成目的として培養、8個が胚盤胞まで発育し凍結)
融解胚移植1個

モデルケース③:採卵10個+顕微授精5個+凍結3個+凍結胚融解1個
採卵(10個採卵して5個を顕微授精+5個を体外受精し、3個が胚盤胞まで発育し凍結)
融解胚移植1個

民間の医療制度も効果的に活用を
不妊治療が保険適応になったことにより、公的な医療保険のほかに、民間の医療保険も活用できるようになりました。それに伴い、不妊治療にかかる費用負担を減らす方法にはどのようなものがあるでしょうか。
公的医療保険:会社、市町村が運営している保険であり、全員が加入しています。基本的に医療費は3割負担となります。治療費が高くなったときは、「高額療養費制度」によって、負担が軽くなることがあります。高額療養費制度とは、1カ月の医療費の自己負担額が、規定の上限額を超えた分が、後から払い戻される制度です。上限額は年齢や所得水準によって異なります。
また、自費との混合診療はできませんが、先進医療(保険診療と同時に行って良いと認められた、特別な自費診療の治療)は保険と併用することができ、これに対する助成金を給付している自治体もあります。
民間医療保険:民間の会社が運営している保険であり、任意加入です。会社やプランによりカバーされる範囲や給付金は様々です。先進医療に対する特約があるケースもあります。
また、「医療費控除」を利用する方法もあります。
1年間で支払った医療費が多いときに、「医療費控除」で所得税や住民税を減税できる制度です。医療費控除が使えるのは、自分または生計が同じ家族のために支払った1年間の医療費が10万円(総所得金額等が200万以下の人はその5%)を超えたときです。
医療費控除は、保険診療以外の治療費も対象になります。確定申告が必要になりますが、税金の高い人は節税効果も高いため、利用を検討しましょう。
民間医療保険に関しては現在各社で様々な保険商品が発売されていますが、「人工授精」「採卵」「移植」などの治療ステップに応じて給付金が受け取れるものがあります。「定額で〇万円を複数回、治療を行うたびに受け取れる」という商品もあれば、「入院給付金の10倍の金額を一度だけ支給する」という商品もあります。また、男性側も精索静脈瘤や無精子症に対する手術を受けた場合、給付金が受け取れることがあります。
各社により給付上限や給付回数は異なります。また、保険によって契約したらすぐに給付の対象となる商品がある一方で、一定の日数が経過しないと対象にならない商品もあるため、保険が開始されるまでの期間には注意しましょう。
不妊治療を始めたり、妊娠すると、医療保険に加入しにくくなることがあります。そのため、妊活を意識するようになったら一度マネープランや保険加入の検討、現在の保険の見直しを行ってみるのも良いでしょう。実際に妊娠した後も、出産には保険は使えなくとも、妊娠中の入院や帝王切開に給付金がおりるケースはあります。
体外受精・顕微授精は自己負担額が増える可能性がある
2022年3月までは自費診療であった体外受精(顕微授精)に対して、国からの助成金制度がありました。治療ステージや年齢により、最大で30万円を6回受け取れましたが、保険適応に伴い終了しています。
多くの方にとっては保険適応は費用負担が減りますが、中には費用負担が増えるケースがあります。
・自然周期採卵→移植:自費で約30万円の場合、助成金だとほぼ手出しなしだったのが、3割負担になると10万円程度かかります。
・難治性着床不全:先進医療の範囲(TRIO検査子宮内膜スクラッチ、SEET法など)を超える治療を併用する場合は、その部分の検査や治療のみでなく、採卵から移植まで全て自費になります。
・PGT-A:受精卵の染色体の数的異常を調べる検査で、流産する可能性のある受精卵を事前に知ることができます。基本的にはこの検査も自費診療となっており、この検査を行う場合はそれに伴う採卵、移植も全て自費となります。
上記に当てはまる方々にとっては自費診療+助成金制度の方が費用負担が少なかったという結果になります。多くの方は保険適応で費用面でのハードルが下がりますが、中にはこのようなケースもあります。
不妊治療で妊娠確率を上げる方法
① 適切な体重を維持する
BMI[体重(kg)]÷[身長(m)の2乗] 18.5以上25未満が適正体重です。痩せすぎ、太りすぎは妊娠に重要なホルモンに影響を与え、排卵しにくくなったり、妊娠後の流産、早産や妊娠高血圧・妊娠糖尿病など合併症のリスクが高まります。
② バランスの良い食事を心がける
1日3食規則正しく食べるようにしましょう。たんぱく質や野菜を意識して摂取しましょう。特定のものだけ食べる、逆に特定ものを絶対に取らない、など極端な食生活は栄養の偏りにつながることもあります。バランスの良い食事を心がけましょう。
③ 禁煙する
喫煙は男女とも妊娠率を下げます。女性の場合は卵子の質に影響し、男性の場合は精子の数や運動率を低下させると言われています。また、妊娠中の喫煙や受動喫煙は早産や低出生体重児のリスクを上げますし、出産後、赤ちゃんの乳幼児突然死症候群にも関連すると言われています。喫煙本数によっては使用できない薬もあります。
④ アルコールを控える
過剰摂取は不妊症のリスクになります。WHOは妊娠を目指す期間、または妊娠中に安全なアルコールの摂取量は不明としています。米国生殖医学会は、アルコール1日2単位(缶ビールや缶酎ハイ500mL1缶=1単位)以上で、不妊症の確率が上がると発表しています。過量の飲酒は避けた方が良いでしょう。
⑤ 適度に運動する
週150分程度の有酸素運動を意識しましょう。ウォーキングやヨガなど、心拍数が上がりすぎない運動がおすすめです。
⑥ ストレスをコントロールする
ストレスは現代社会を生きていく上で避けることはできませんが、過度のストレスは妊娠からも遠ざかります。ストレスを発散できるような趣味やうまくコントロールできる方法を見つけたり、パートナーや友人、医療関係者などに相談するのも良いでしょう。良質な睡眠をとるのも妊娠に良いとされています。
⑦ 感染症のチェック
母子感染に関連する感染症にはB型肝炎、C型肝炎、梅毒、HIV、風疹などがあります。特に風疹は、妊娠中に感染すると赤ちゃんに先天性風疹症候群(白内障、難聴、先天性心疾患など)を起こすことがあります。妊娠してからワクチンを接種することはできませんので、妊娠を考えたら早めに抗体を調べ、低い場合はワクチンを接種しましょう。
また、クラミジア感染症は卵管閉塞などを起こし妊活に影響が出ることがあります。男女とも症状が出にくいことも多く、知らないうちに感染していたり、パートナーにうつしてしまうこともあります。
⑧ 抗酸化作用の強いもの(ビタミンC、ビタミンE、ポリフェノール、コエンザイムQ10など)を摂取する。
体内での活性酸素の発生やその働きを抑え、体の中を錆つかせない物質で、卵子や精子の質を上げる可能性があります。緑黄色野菜やトマトや大豆、ゴマなど野菜や果物に多く含まれます。
⑨ 生活習慣病のチェック
高血圧、糖尿病などがあると不妊症につながりますし、妊娠後も重篤な合併症を起こすことがあります。適切にコントロールされていない場合はまずは病気を落ち着かせてから妊活を始める場合もありますし、治療に制限が出ることもあります。
⑩ 自分や家族の病気を知っておく
生活習慣病以外にも、不妊症や妊娠中に大きな影響を与える疾患があります。例えば甲状腺機能低下症は流産率に影響するという報告があります。その他慢性疾患など持病がある場合、主治医と妊娠に与える影響について相談しなければならないこともあります。
不妊治療のお悩みは松本レディースクリニックへ
当クリニックは、「赤ちゃんが欲しいのになかなかできない」と悩んでいらっしゃる方のための不妊治療専門クリニックです。
妊娠しにくい方を対象に、不妊原因の探索、妊娠に向けてのアドバイス・治療を行います。
1999年に開業し、これまで、不妊で悩んでいた多くの方々が妊娠し、お母様になられています。
当院の特徴につきましてはこちらをご参照ください。
https://www.matsumoto-ladies.com/about-us/our-feature/
まとめ
今回は保険適用後の人工授精や体外受精などの費用や、費用負担を軽減する方法、妊娠確率を上げる方法を解説しました。
保険適用の条件や実際の妊娠確率を考えると早めの治療スタートが重要です。また、助成金制度や民間の保険制度など、利用できるものについても情報を知っておき事前に準備することで費用負担を減らせる可能性があります。子供が欲しいと思ったら、早めの一歩を踏み出しましょう。